 |
АвтоАвтоматизацияАрхитектураАстрономияАудитБиологияБухгалтерияВоенное делоГенетикаГеографияГеологияГосударствоДомДругоеЖурналистика и СМИИзобретательствоИностранные языкиИнформатикаИскусствоИсторияКомпьютерыКулинарияКультураЛексикологияЛитератураЛогикаМаркетингМатематикаМашиностроениеМедицинаМенеджментМеталлы и СваркаМеханикаМузыкаНаселениеОбразованиеОхрана безопасности жизниОхрана ТрудаПедагогикаПолитикаПравоПриборостроениеПрограммированиеПроизводствоПромышленностьПсихологияРадиоРегилияСвязьСоциологияСпортСтандартизацияСтроительствоТехнологииТорговляТуризмФизикаФизиологияФилософияФинансыХимияХозяйствоЦеннообразованиеЧерчениеЭкологияЭконометрикаЭкономикаЭлектроникаЮриспунденкция
Топография голени и стопы
Подколенная ямка, fossa poplitea, расположена в задней области колена (regio genus posterior), имеет форму ромба.

Рис.44. Топография подколенной ямки
Снизу границы подколенной ямки представлены медиальной и латеральной головками икроножной мышцы (m. gastrocnemius). Дно подколенной ямки образовано подколенной поверхностью (facies poplitea) бедренной кости и капсулой коленного сустава. В подколенной ямке располагаются подколенные сосуды и большеберцовый нерв в следующем порядке: нерв, вена, артерия (НЕВА).
В области голени различают три канала: 1 - голеноподколенный канал (canalis cruro-popliteus); 2 - верхний мышечно-малоберцовый канал (canalis musculoperoneus superior); 3 -нижний мышечно-малоберцовый канал (canalis musculoperoneus inferior).
Голеноподколенный канал, canalis cruropopliteus, Груберов, начинается из нижнего угла подколенной ямки. Канал имеет переднюю и заднюю стенки. Передняя стенка образована задней большеберцовой мышцей (m. tibialis posterior), задняя стенка голеноподколенного канала представлена камбаловидной мышцей (m. soleus). В голеноподколенном канале располагаются задние большеберцовые артерия, вены и большеберцовый нерв.
Верхний мышечно-малоберцовый канал, canalis musculoperoneus superior, начинается позади головки малоберцовой кости. Канал располагается между латеральной поверхностью малоберцовой кости и длинной малоберцовой мышцей (m. peroneus longus). В верхнем мышечно-малоберцовом канале проходит общий малоберцовый нерв.
Нижний мышечно-малоберцовый канал, canalis musculoperoneus inferior, начинается в средней трети голени и является как бы ответвлением голеноподколенного канала. Канал имеет две стенки: 1 - переднюю, образованную малоберцовой костью (fibula seu perone), и 2 - заднюю, представленную длинным сгибателем большого пальца стопы (m. flexor hallucis longus) и задней большеберцовой мышцей (m. tibialis posterior). В нижнем мышечно-малоберцовом канале проходят малоберцовые артерия и вены.
На подошвенной поверхности стопы различают две борозды: 1 - медиальную подошвенную борозду (sulcus plantaris medialis) и 2 - латеральную подошвенную борозду (sulcus plantaris lateralis).
Медиальная подошвенная борозда, sulcus plantaris medialis, ограничена коротким сгибателем пальцев стопы (m. flexor digitorum brevis) и медиальной группой мышц подошвы стопы.
Латеральная подошвенная борозда, sulcus plantaris lateralis, располагается между коротким сгибателем пальцев стопы (m. flexor digitorum brevis) и латеральной группой мышц подошвы стопы. В медиальной и латеральной подошвенных бороздах располагаются одноименные подошвенные сосуды и нервы.
УЧЕНИЕ О ВНУТРЕННОСТЯХ – СПЛАНХНОЛОГИЯ (SPLANCHNOLOGIA)
Спланхнология - это учение о внутренностях. Внутренности, viscera seu splanchna- это органы, в большинстве своем расположенные внутри полостей тела человека. Как известно, полости тела находятся в области груди и живота. Основными органами грудной полости являются сердце, легкие, вилочковая железа, пищевод. Больше всего органов содержится в брюшной полости - это желудок, печень, поджелудочная железа, тонкая кишка, толстая кишка, селезенка, почки, надпочечники, мочеточники, мочевой пузырь, предстательная железа (у мужчин); матка, яичники, маточные трубы (у женщин). Однако не все органы находятся внутри полостей тела, некоторые из них располагаются снаружи. К таким органам относятся наружные половые органы у мужчин и женщин. Часть органов лежит в области головы и шеи. В области шеи имеются такие внутренние органы, как гортань, глотка, щитовидная, паращитовидные железы, а также часть пищевода. В области головы находятся язык, зубы, слюнные железы и т. д.
Судя по перечисленным органам, к внутренностям относят органы пищеварительной, дыхательной, мочеполовой систем, часть органов эндокринной системы и сердце, как центральный орган сердечно-сосудистой системы. Головной и спинной мозг в настоящее время к внутренностям не относят.
Перечисленные органы имеют различную форму, размеры и, в большинстве случаев, выполняют конкретные функции. По внутреннему строению многие органы можно разделить на две группы: трубчатые и паренхиматозные. Трубчатые, или полые, органы имеют принципиально сходное строение стенки и содержат внутри полость. Такими органами являются: пищевод, желудок, тонкая кишка, мочеточник и т. д. Паренхиматозные органы - это органы, построенные из одинаковой по консистенции массы (паренхимы), например, печень, почки, поджелудочная железа. Лишь немногие органы отличаются своей спецификой строения. К ним относятся: язык - мышечный орган; зубы, построенные из твердых тканей; предстательная железа - орган смешанного строения (мышечно-паренхиматозно-трубчатый).
Учитывая сложное строение внутренних органов, предлагается примерный план изучения органов:1) внешние морфологические данные органа: форма, конфигурация; размеры; плотность (консистенция); масса; 2) внешнее строение органа: части, отделы; поверхности; края, полюса, борозды; 3) внутреннее строение органа: пространственная организация тканей (гистотопография); структурные элементы (структурные единицы); 4) топография органа: голотопия (проекция органа на поверхность тела - кожу); скелетотопия (проекция органа на скелет); синтопия (отношение к соседним органам); 5) данные прижизненных морфологических методов исследования конкретного opraна: рентгеноанатомия; эхолокация; компьютерная и магнитно-резонансная томография и т. д; 6) функция органа; 7) кровеносные и лимфатические сосуды; 8) иннервация органа.
Вопросы кровоснабжения и иннервации внутренних органов будут рассматриваться в разделах «Ангиология» и «Анатомия периферической нервной системы».
Форма, внешнее строение и положение внутренних органов подвержены индивидуальной изменчивости. Кроме того, при обследовании больных и хирургических вмешательствах необходимо учитывать возрастные особенности строения органов. Половые различия размеров, формы и строения органов, прежде всего, касаются мочеполовой системы.
Положение органов во многом определяется типом телосложения человека. Так, например, при нормостеническом, или мезоморфном, типе телосложения желудок имеет форму крючка, при астеническом, или долихоморфном, - он удлиненный и располагается вертикально в форме чулка, а при гиперстеническом, или брахиморфном, телосложении желудок лежит поперечно в форме рога.
Принципы строения полых органов.
Трубчатые (полые) органы в составе своей стенки имеют три оболочки: слизистую, мышечную и серозную.
Слизистая оболочка, tunica mucosa, выстилает внутреннюю поверхность полых органов пищеварительной, дыхательной и мочеполовой систем. Слизистая оболочка у различных полых органов имеет принципиально сходное строение. Она состоит из эпителиальной выстилки, собственной пластинки, мышечной пластинки и подслизистой основы. Эпителиальная выстилка органоспецифична и называется эпителий слизистой оболочки, epithelium mucosae. Он может быть многослойным, как в полости рта, или однослойным, как в желудке или кишечнике. Благодаря небольшой толщине и прозрачности эпителиальной выстилки, при осмотре слизистая оболочка имеет определенную окраску (от слабо-розовой до ярко-красной). Окраска зависит от глубины залегания и количества кровеносных сосудов в подлежащем слое - собственной пластинке слизистой оболочки. В самом эпителии сосудов нет. Собственная пластинка слизистой оболочки, lamina propria mucosae, располагается под эпителием и вдается в последний выступами микроскопической величины, которые называются сосочками, papillae. В рыхлой соединительной ткани данной пластинки разветвляются кровеносные и лимфатические сосуды, нервы, находятся железы и лимфоидная ткань.
Железы слизистой оболочки представляют собой комплекс эпителиальных клеток, внедрившихся в подлежащую ткань. Следует отметить, что они проникают не только в собственную пластинку слизистой оболочки, но даже в подслизистую основу (железы 12-перстной кишки). Железистые клетки выделяют (секретируют) слизь или секрет, необходимый для химической обработки пищи. Железы могут быть одноклеточными или многоклеточными. К первым относят, например, бокаловидные клетки слизистой оболочки толстой кишки, выделяющие слизь. Многоклеточные образования выделяют специальный секрет (слюну, желудочный и кишечный соки). Глубокое проникновение концевых отделов желез в слизистую оболочку способствует их обильному кровоснабжению. Многоклеточные железы слизистой оболочки отличаются по форме. Различают трубчатые (в виде трубки), альвеолярные (в виде пузырька) и альвеолярно-трубчатые (смешанные) железы.
Лимфоидная ткань в собственной пластинке слизистой оболочки состоит из ретикулярной ткани, богатой лимфоцитами. Она встречается по ходу кишечной трубки в диффузной форме или в виде лимфоидных узелков. Последние могут быть представлены одиночными фолликулами, folliculi lymphatici solitarii, или большими скоплениями лимфоидной ткани, folliculi lymphatici aggregate.
Мышечная пластинка слизистой оболочки, lamina muscularis mucosae, располагается на границе с подслизистой основой и состоит из 1-3 слоев гладких мышечных клеток. В слизистой оболочке языка, неба, десен, миндалин такие гладкомышечные клетки отсутствуют.
Подслизистая основа, tela submucosa, лежит на границе слизистой и мышечной оболочек. В большинстве органов она хорошо выражена, и редко слизистая оболочка располагается непосредственно на мышечной оболочке, т. е. слизистая основа слабо выражена. Подслизистая основа играет важную роль конструкции стенок полых органов. Она обеспечивает прочную фиксацию слизистой оболочки. По своему строению подслизистая основа представляет рыхлую соединительную ткань, в которой располагаются подслизистое сосудистое (артериальное, венозное и лимфатическое) и подслизистое нервное сплетения. Следовательно, в подслизистой основе содержатся основные внутриорганные сосуды и нервы. Следует отметить, что подслизистая основа прочно связана с собственной и мышечной пластинками слизистой оболочки и рыхло - с мышечной оболочкой. Благодаря этому слизистая оболочка способна смещаться по отношению к мышечной оболочке.
Роль слизистой оболочки многогранна. Прежде всего, эпителиальная выстилка и выделяемая железами слизь осуществляют механическую и химическую защиту органов от повреждающих воздействий. Сокращение самой слизистой оболочки и выделяемая слизь облегчают транспорт содержимого полых органов. Скопления лимфоидной ткани в виде фолликулов или более сложно устроенных миндалин играют важную роль в биологической защите организма. Секреты желез слизистой оболочки (слизь, ферменты, пищеварительные соки) крайне необходимы как катализаторы или компоненты основных процессов обмена веществ в организме. Наконец, слизистая оболочка ряда органов пищеварительной системы осуществляет всасывание питательных веществ и жидкостей. В этих органах поверхность слизистой оболочки существенно увеличивается за счет складок, ворсинок и микроворсинок.
Мышечная оболочка, tunica muscularis - это средняя оболочка в составе стенки полого органа. В большинстве случаев она представлена двумя слоями гладкой мышечной ткани, имеющими различную ориентацию. Круговой слой, statumr circulare, располагается внутри, непосредственно за подслизистой основой, а продольный слой, stratum longitudinale, является наружным. Для мышечной оболочки также характерна органоспецифичность строения. Это касается особенно строения мышечных волокон, количества их слоев, расположения и степени выраженности. Мышечные волокна в составе стенки полого органа по строению чаще гладкие, но могут быть и поперечнополосатые. Количество слоев мышечных волокон у некоторых органов уменьшается до одного или увеличивается до трех. В последнем случае, кроме продольного и циркулярного слоев, формируется косой слой мышечных волокон (желудок). В некоторых местах гладкомышечные волокна циркулярного слоя концентрируются и образуют при этом сфинктеры (замыкающие устройства). Сфинктеры регулируют продвижение содержимого из одного органа в другой. В качестве примера можно назвать сфинктер общего желчного протока, сфинктер привратника желудка (пилорический), внутренний сфинктер заднего прохода, внутренний сфинктер мочеиспускательного канала и т. д. Гладкая мышечная ткань, образующая мышечную оболочку полых органов, с функциональной точки зрения отличается от поперечнополосатой мышечной ткани. Она обладает автоматизмом, сокращается непроизвольно и медленно. Гладкомышечные волокна обильно кровоснабжаются и иннервируются. Между круговым и продольным слоями в составе мышечной оболочки располагаются межмышечное сосудистое (артериальное, венозное и лимфатическое) и нервные сплетения. В каждом из слоев располагаются собственные сосуды, нервы и нервные окончания. Следует отметить, что в начальных отделах пищеварительной и дыхательной систем, а также в конечных отделах пищеварительной и мочеполовой систем гладкая мышечная ткань представлена поперечнополосатой. Последняя позволяет выполнять управляемые (произвольные) действия.
Функциональное назначение мышечной оболочки в составе стенки полого органа сводится к следующему: обеспечение тонуса стенки органа (напряжения); возможности продвижения и перемешивания содержимого; сокращение или расслабление сфинктеров.
Наружная оболочка в составе стенки полых органов представлена адвентициальной или серозной оболочкой. Адвентициальная оболочка, tunica adventitia, имеется у тех органов, которые сращены с окружающими их тканями. Например, глотка, пищевод, двенадцатиперстная кишка, трахея, бронхи, мочеточник и т. д. Эти органы не могут смещаться, так как их стенки фиксированы к окружающим тканям. Адвентициальная оболочка построена из волокнистой соединительной ткани, в которой распределяются сосуды и нервы. Полые органы, обладающие подвижностью, способные изменять свое положение в теле человека и объем, в качестве наружной оболочки имеют серозную оболочку, tunica serosa. Серозная оболочка — это тонкая, прозрачная пластинка, основу которой также составляет волокнистая соединительная ткань, покрытая снаружи одним слоем плоских клеток - мезотелием. С помощью подсерозного слоя, tela subserosa, представляющего собой рыхлую соединительную ткань, серозная оболочка соединена с мышечной оболочкой. В подсерозном слое находятся сосудистое и нервное подсерозные сплетения. Свободная поверхность серозной оболочки в нормальном состоянии гладкая, блестящая, увлажненная серозной жидкостью. Серозная жидкость образуется путем транссудации из капилляров подсерозного сосудистого сплетения. Серозной оболочкой покрыты желудок, тонкая кишка, толстая кишка, часть мочевого пузыря и т. д. Серозная оболочка в составе стенки полого органа выполняет разграничительную (препятствует сращению органов друг с другом при тесном соприкосновении), мобильную (обеспечивает изменение просвета и скольжение) и пластическую (осуществляет регенеративную роль при повреждении) функции.
Принципы строения паренхиматозных органов.
Паренхиматозные органы в большинстве своем представляют крупные железы. К ним относятся, например, печень, поджелудочная железа, почки, легкие, надпочечники и т. д. Термин паренхиматозные происходит от греческого понятия parenchyma (мякоть)- это собственно железистая ткань органов. Собственно железистая ткань окружена соединительной тканью — стромой, в которой проходят сосуды и нервы. Наименьшие по объему части паренхиматозных органов, ограниченные соединительнотканным каркасом с собственным сосудистым руслом, составляют структурно-функциональные единицы паренхиматозных органов. В качестве последних выступают: например, в печени, слюнных железах - долька, в легком - ацинус, в почке - нефрон, в щитовидной железе - фолликул и т. д. Кроме структурно-функциональных единиц в составе паренхиматозных органов в хирургическом плане выделяют сегменты. Сегмент - это макроскопически видимая часть органа, имеющая относительно автономное кровообращение, лимфообращение и иннервацию, ограниченная собственной соединительнотканной прослойкой. По этой прослойке можно выделить сегмент во время оперативных вмешательств. Функция паренхиматозных органов связана с обеспечением наиболее важных процессов обмена веществ в организме (газообмен, образование ферментов и гормонов, выделение вредных веществ из организма и т. д.).
Сведения о строении каждого конкретного органа будут изложены в разделах частной спланхнологии.
ПИЩЕВАРИТЕЛЬНАЯ СИСТЕМА
Пищеварительная система выполняет функции механической и химической обработки пищи, всасывания питательных веществ в кровь и лимфу, выделение непереваренных веществ наружу.
Пищеварительная система состоит из пищеварительной трубки, длина которой у взрослого человека составляет до 8 м, и ряда расположенных вне ее стенки крупных желез. Трубка образует множество изгибов, петель.
Ротовая полость, глотка, пищевод, расположенные в области головы, шеи и грудной клетки, имеют относительно прямое направление. Функция переднего отдела - введение, пережевывание, смачивание слюной (частичная обработка) пищи. В ротоглотке происходит перекрест пищеварительных и дыхательных путей. В брюшной полости пищеварительная трубка расширяется, образует желудок. За ним следует тонкая и толстая кишка. В среднем отделе (желудок, тонкая кишка) пища за счет пищеварительных соков подвергается химической обработке (в результате чего образуются простые соединения), осуществляется всасывание продуктов переваривания в кровь и лимфу.
Задний отдел - это толстая кишка, в которой интенсивно всасывается вода и формируются каловые массы. Непереваренные и непригодные к всасыванию вещества удаляются наружу через задний проход.
Полость рта
Полость рта, cavitas oris греч. stoma, делится на два отдела: преддверие рта и собственно полость рта.
Преддверие рта, vestibulum oris, это пространство, которое ограничено губами и щеками снаружи, зубными рядами и деснами - изнутри. Посредством ротового отверстия, rima oris, преддверие открывается наружу. Губы, labia oris, представляют собой волокна круговой мышцы рта, покрытые снаружи кожей, а изнутри - слизистой оболочкой. Верхняя губа переходит в нижнюю по углам рта, anguli oris, образуя спайку губ, commissura labiorum. Отвесные складки, которые более заметно выражены по средней линии слизистой оболочки верхней и нижней губы, называются верхней и нижней уздечками, frenula labii inferior et superior. В стенках щек, bucca, находится щечная мышца, между ней и жевательной мышцей - жировое тело щеки (Биша), corpus adiposum buccae,(Bichat), особенно значительное у детей. Считается, что, придавая округлость щекам, это тело снижает атмосферное давление на них и тем самым способствует сосанию. Слизистая оболочка щек переходит на альвеолярные отростки челюстей, образуя десны, gingivae. В преддверие рта открывается большое количество малых слюнных желез, glandulae salivatoriae minores - губные, щечные, а также протоки околоушных слюнных желез.
Собственно полость рта, cavum oria propria, сообщается с преддверием рта через промежутки между коронками зубов и щель между третьим большим коренным зубом и передним краем ветви нижней челюсти. Верхнюю стенку полости рта образует небо, palatum, разделяющееся на твердое (см. раздел «Остеология») и мягкое небо, palatum durum et molle.
Задний отдел мягкого неба - небная занавеска, velum palatinum - заканчивается удлиненным язычком, uvula. Небная занавеска переходит по бокам в две пары дужек (задняя - небно-глоточная, arcus palatopharyngeus, передняя - небно-язычная, arcus palatoglossus, между которыми образуется миндаликовая ямка, fossa tonsillaris - место расположения небной миндалины, tonsilla palatina.
Мышцы мягкого неба:
1. Небно-глоточная мышца, m. palatopharyngeus, начинается от небного апоневроза, крыловидного крючка и медиальной пластинки крыловидного отростка клиновидной кости. Прикрепление: латеральная стенка глотки и щитовидный хрящ. Функция: опускает небо и суживает перешеек зева.
2. Небно-язычная мышца, m. palatoglossus, является продолжениемпоперечной мышцы языка и прикрепляется к небному апоневрозу. При сокращении поднимает основание языка, опускает мягкое небо и суживает перешеек зева.
3. Мышца, поднимающая небную занавеску, m. levator veli palatini, начинается от хрящевой части слуховой трубы, пирамиды височной кости спереди от наружного отверстия сонного канала. Прикрепляется к небному апоневрозу и стенке глотки. Функция: тянет мягкое небо назад и вверх, способствует расширению отверстия слуховой трубы.
4. Мышца, напрягающая небную занавеску, m. tensor veli palatini, начинается от ости клиновидной костиихрящевой части слуховой трубы, перекидывается через крыловидный крючок и продолжается в небный апоневроз. Функция: натягивает мягкое небо.
5. Мышца язычка, m. uvulae, начинается от небного апоневроза.

Рис.45 Мышцы мягкого неба
Дном полости рта является диафрагма рта, diaphragma oris, образованная парной челюстно-подъязычной мышцей. Переходя на нижнюю поверхность языка, слизистая собственно полости рта образует уздечку языка, frenulum linguae, по обе стороны от которой располагаются подъязычные сосочки, caruncula sublinguales, и идущие назад и латерально от них подъязычные складки, plica sublingualis - проекция подъязычной железы. В собственно полость рта открываются многочисленные протоки слюнных желез: небные, язычные, поднижнечелюстные и подъязычные.
Большие слюнные железы
Околоушная железа, glandula parotidea, относится к альвеолярным железам и располагается снаружи и сзади ветви нижней челюсти в заднечелюстной ямке, fossa retromandibularis. Железа представлена поверхностной и глубокими частями, которые, соответственно, находятся над и под ветвями лицевого нерва. Вперед иногда выдается отросток околоушной железы (добавочная околоушная железа), дольки которой проецируются вблизи общего протока железы на жевательной мышце. Околоушная слюнная железа покрыта фасцией (fascia parotidea) – продолжение поверхностной фасции шеи (по Шевкуненко), а поверх последней – жировой соединительнотканной клетчаткой и кожей. Выводной (стенонов) околоушной проток, ductus parotideus, Stenoni, идет по поверхности жевательной мышцы, огибает ее передний край, прободает щечную мышцу и открывается щелевидным отверстием на слизистой оболочке щеки на уровне 2-го верхнего большого коренного зуба.
Поднижнечелюстная железа, glandula submandibularis, расположена почти полностью под челюстно-подъязычной мышцей поверхностно в поднижнечелюстном треугольнике и также покрыта плотной соединительнотканной капсулой. Проток поднижнечелюстной железы, ductus submandibularis, огибает задний край челюстно-подъязычной мышцы, идет по ее верхней поверхности и открывается на подъязычном сосочке, caruncula sublingualis.
Подъязычная железа, glandula sublingualis, представляет собой группу рыхло соединенных сложных альвеолярно-трубчатых слюнных желез, покрытых слабо развитой капсулой. Железа располагается над челюстно-подъязычной мышцей. Большие протоки подъязычных слюнных желез, ductus sublinguales majores, открываются вместе с протоками поднижнечелюстных желез на подъязычном сосочке (caruncula sublingualis), малые протоки подъязычных желез, ductus sublinguales minores - на подъязычной складке (plica sublingualis).

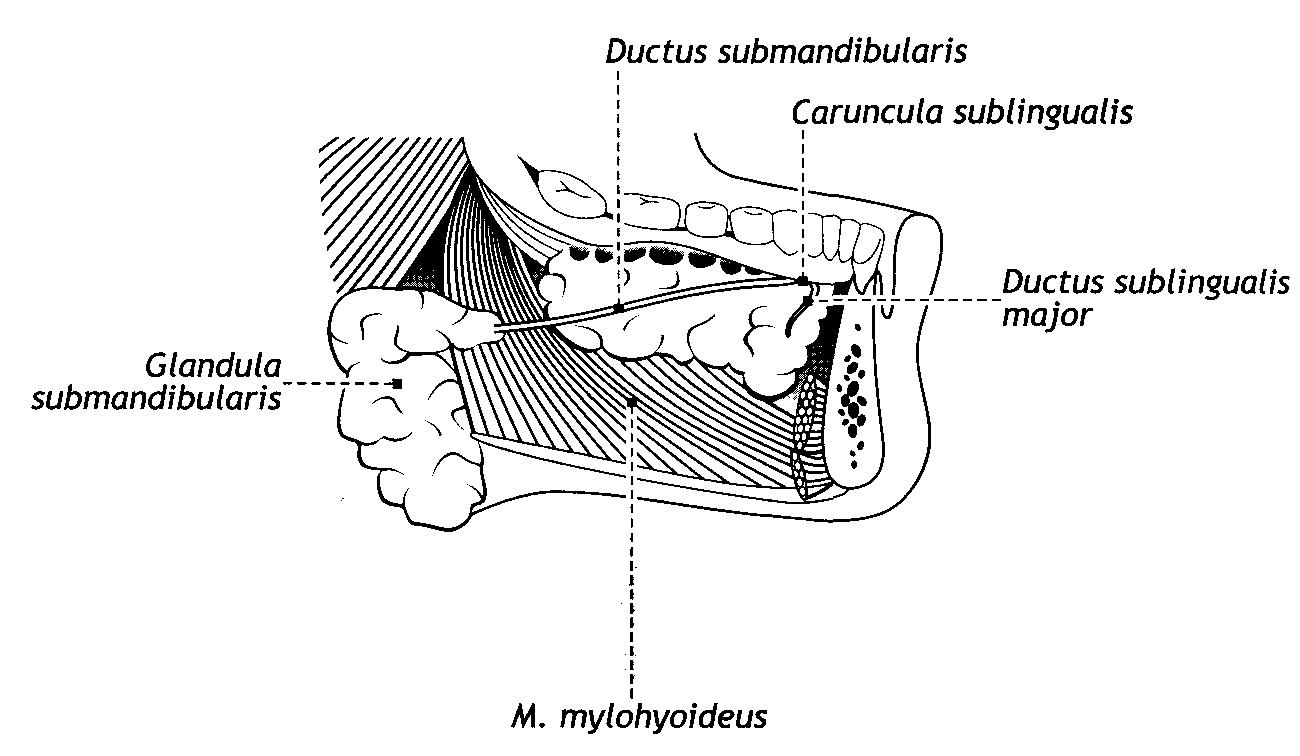
Рис. 46.Слюнные железы
Человек за сутки выделяет от 0,5до 2,0 литров слюны. Основные функции выделяемой слюны: бактерицидная (лизоцим), смачивание и частичная химическая обработка пищи (амилаза, глюкозидаза), а также доставка кальция к эмали зубов.
Полость рта сообщается с полостью ротоглотки через зев, fauces, который ограничен мягким небом вверху, небными дужками с боков и спинкой языка снизу. Пространство между небно-язычными и небно-глоточными дужками (arcus palatoglossus et palatopharyngeus) – перешеек зева, isthmus faucium.
Язык
Язык, linguа, образован исчерченной (поперечнополосатой) мускулатурой, покрытой слизистой оболочкой. Язык выполняет множество разнообразных функций: процесс жевания, глотания, артикуляции речи; язык является органом вкуса, осязания («палец во рту»); слизистая языка - «зеркало желудочно-кишечного тракта». Язык имеет удлиненную овальную форму, слева и справа он ограничен краями (margo), которые переходят в верхушку (apex), а кзади - в корень (radix), между верхушкой и корнем располагается тело (corpus linguа). Верхняя поверхность - спинка языка (dorsum linguа), выпуклая, значительно длиннее, чем нижняя.
Слизистая оболочка спинки и краев языка лишена подслизистой основы и через апоневроз (aponeurosis lingualis) сращена с мышцами. Передние две трети спинки языка усеяны множеством сосочков, papillae, являющихся выростами собственной пластинки слизистой оболочки, покрытых эпителием. Различают следующие сосочки:
1) Воспринимающие ощущения прикосновения - нитевидные, papillae filiformes, и конусовидные, papillae conicae;
2) Отвечающие за вкусовые восприятия - желобовидные, papillae vallatae,которыерасположены впереди пограничной борозды, sulcus terminalis, грибовидные, papillae fungiformes, и листовидные, papillae foliatae, расположенные вдоль края органа.
Задняя одна треть слизистой оболочки сосочков не имеет, ее поверхность неровная из-за скопления в ее собственной пластинке лимфоидной ткани, образующей язычную миндалину, tonsilla lingualis. Границей миндалины спереди является пограничная борозда (sulcus terminalis), напоминающая римскую цифру V, вершина которой располагается у слепого отверстия, foramen cecum – остаток эмбрионального щитовидно-язычного протока.

Рис.47. Строение языка
Мышцы языка делятся на три группы:
1) мышцы, начинающиеся на производных первой жаберной дуги: подбородочно-подъязычная, m. genioglossus, и вертикальная, m. verticalis;

Рис. 48. Мышцы языка
2) мышцы, начинающиеся на производных второй жаберной дуги: шило-язычная, m. styloglossus, верхняя продольная, m. longitudinalis superior и нижняя продольная, m. longitudinalis inferior;
3) мышцы, начинающиеся на производных третьей жаберной дуги: подъязычно-язычная, m. hyoglossus, поперечная, m. transversus linguae.
Зубы
У человека различают зубы: молочные, dentes decidui, и постоянные, dentes permanentes. Форма зубов и их функция тесно связаны между собой. Различают зубы по форме и функции: резцы, dentes incisive, которые служат для захватывания и откусывания пищи; клыки, dentes canini, которые дробят, разрывают пищу; малые коренные, dentes premolares, и большие коренные зубы, dentes molares, которые растирают, перемалывают пищу. Каждый зуб состоит из трех частей: коронка (corona dentis) - отдел, наиболее выступающий над уровнем входа в альвеолу; шейка (collum dentis) - суженная часть - находится на границе между корнем и коронкой; корень (radix dentis) расположен в альвеоле, он заканчивается верхушкой, на которой расположено небольшое отверстие (foramen apicis dentis), через которое входят кровеносные сосуды и нервы. Внутри зуба имеется полость, заполненная зубной пульпой (pulpa dentis ) богатой сосудами и нервами.
Зуб построен из дентина, который в области корня покрыт снаружи цементом, а в области коронки - эмалью. Число зубов принято обозначать зубной формулой, которая представляет собой дробь, в числителе первая цифра обозначает количество резцов, вторая - клыков, третья - малых коренных и четвертая - больших коренных зубов на одной стороне верхней челюсти, а в знаменателе – вышеперечисленные зубы, соответственно, на нижней челюсти. Количество зубов у взрослого человека 32, зубная формула - 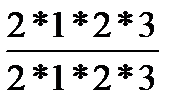 . Прорезывание молочных зубов (их количество 20) начинается на 6 месяце и заканчивается к 2 годам жизни ребенка. Формула молочных зубов такова -
. Прорезывание молочных зубов (их количество 20) начинается на 6 месяце и заканчивается к 2 годам жизни ребенка. Формула молочных зубов такова -  . Смена молочных зубов на постоянные начинается с 6 лет и заканчивается к 14-16 годам, а третий большой коренной зуб («зуб мудрости») может прорезаться значительно позже.
. Смена молочных зубов на постоянные начинается с 6 лет и заканчивается к 14-16 годам, а третий большой коренной зуб («зуб мудрости») может прорезаться значительно позже.
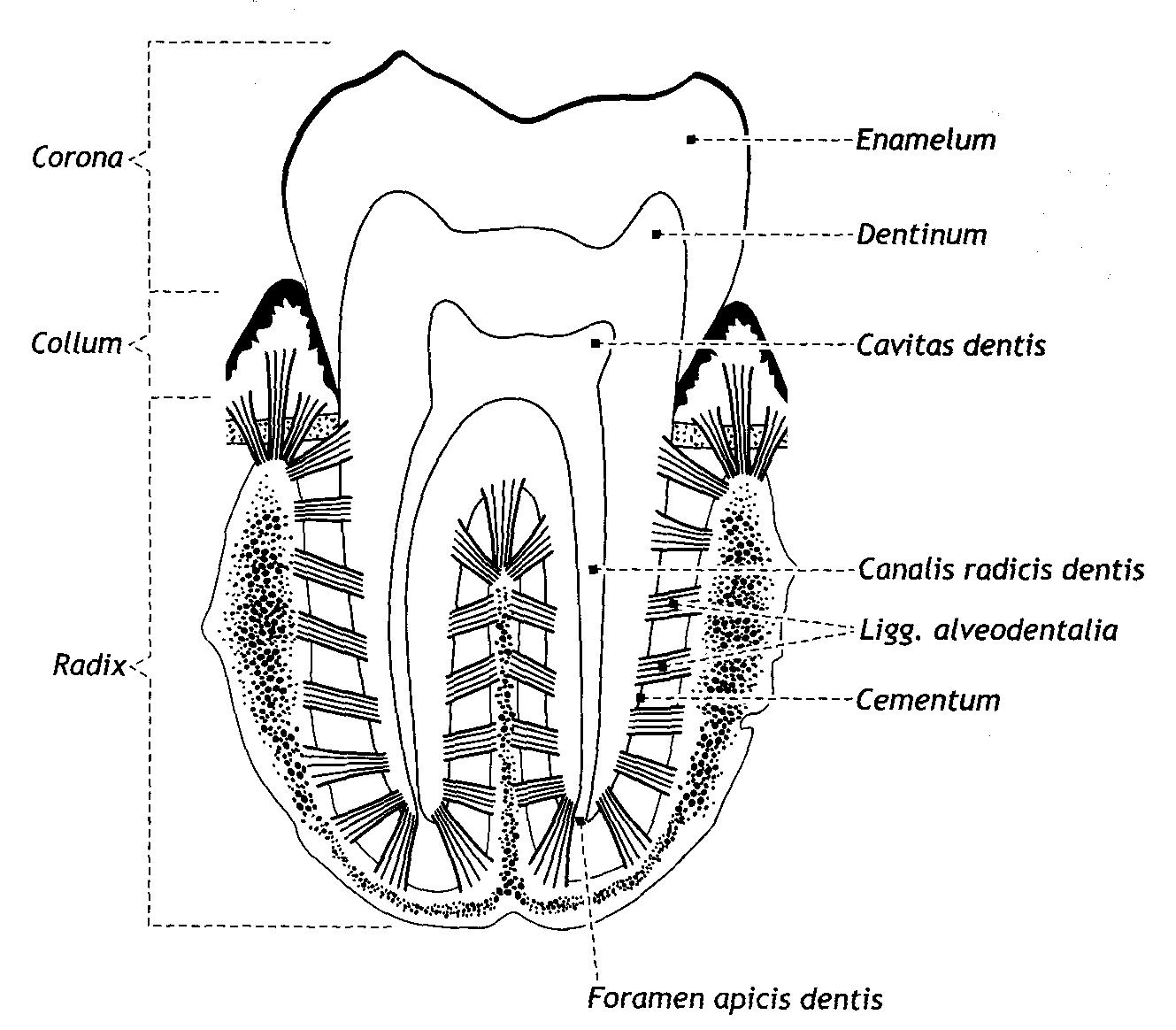
Рис. 49.Строение зуба
Глотка
Глотка, pharynx, представляет собой воронкообразный канал длиной 11-12 см, обращенный кверху своим широким концом и сплющенный в передне-заднем направлении. Она протягивается от основания черепа до 6-7 шейных позвонков. Функция глотки заключается в проведении пищи из полости рта в пищевод и воздуха - из полости носа в гортань. Полость глотки, cavitas pharyngis, делится на три части: верхнюю – носовую, pars nasalis pharyngis, среднюю – ротовую, pars oralis pharyngis, и нижнюю – гортанную, pars laryngea pharyngis. Спереди носовая часть глотки (носоглотка) сообщается с полостью носа посредством хоан, ротовая часть глотки (ротоглотка) с полостью рта сообщается через зев, а внизу гортанная часть переходит в пищевод. Задняя стенка глотки отделена от передней поверхности тел шейных позвонков прослойкой рыхлой соединительной ткани, именно здесь располагается заглоточное пространство шеи, spatium retropharyngeum, и при попадании инфекции здесь могут возникать заглоточные абсцессы. На уровне хоан на боковой стенке носоглотки с обеих сторон расположены глоточные отверстия слуховых (Евстахиевых) труб, ostium pharyngeum tubae auditivae, которые соединяют глотку с полостью среднего уха и способствуют сохранению в ней атмосферного давления. Вблизи глоточного отверстия слуховой трубы, между ней и небной занавеской, расположено парное скопление лимфоидной ткани, трубные миндалины, tonsilla tubaria. На границе между верхней и задней стенками глотки располагается непарная глоточная миндалина, или аденоиды, tonsilla pharyngea seu adenoidea, которая вместе с трубными, небными и язычной миндалинами образуют глоточное лимфоидное кольцо Пирогова - Вальдейера, играющее важную роль в функциях иммунной системы.

Рис. 50. Мышцы глотки
Стенка глотки состоит из трех оболочек: Слизистая плотно сращена с фиброзной оболочкой (fascia pharyngobasilaris), которая вверху прикрепляется к глоточному бугорку основной части затылочной кости. К фиброзной оболочке снаружи прилежат исчерченные (поперечнополосатые) мышцы глотки, которые располагаются в двух направлениях - продольном (подниматели глотки, дилятаторы): шило-глоточная, m.stylopharyngeus и небно-глоточная, m. palatopharyngeus; и поперечном (констрикторы): верхний, средний, нижний сжиматели глотки, mm.constrictores pharyngis superior, medius et inferior. Снаружи от мышц в верхней части глотки имеется фасция, которая книзу переходит в адвентицию.
Пищевод
Пищевод, oesophagus, представляет собой цилиндрическую трубку длиной 22-30 см, которая в неактивном состоянии имеет щелевидный просвет. Пищевод начинается на уровне 6-7 шейных позвонков и оканчивается на уровне 11 грудного позвонка. Различают три части пищевода: шейную, грудную, брюшную, partes cervicalis, thoracica et abdominalis. Шейная часть сзади прилежит к позвоночнику, спереди - к гортани и трахеи, по бокам располагается сосудисто-нервный пучок шеи. Грудная часть постепенно смещается от позвоночника вперед и влево в связи с поворотом желудка в эмбриональном периоде. Пищевод в начальном отделе располагается в верхнем, а затем в заднем средостении, где идет в сопровождении блуждающих нервов. На уровне 4 грудного позвонка к нему прилежит дуга аорты, на уровне 5 грудного позвонка - левый бронх. В брюшную полость пищевод проникает через пищеводное отверстие диафрагмы вместе со стволами блуждающих нервов. Брюшная часть пищевода самая короткая и находится на уровне тела 10 грудного позвонка.
Пищевод окружен рыхлой волокнистой соединительной тканью, что обуславливает его подвижность. Лишь впереди, в шейной части, он соединяется с трахеей плотной фиброзной тканью. Именно в этом месте чаще всего встречаются врожденные пищеводно-трахеальные свищи. Пищевод имеет следующие сужения: гортанное - на уровне 6-7 шейных позвонков; аортальное – 4-й грудной позвонок; бифуркационное – 5-й грудной позвонок; диафрагмальное – 10-й грудной позвонок; кардиальное – 11-й грудной позвонок. Аортальное и кардиальное сужения являются физиологическими, т.е. присутствуют только у живого человека, а остальные сужения – анатомическими, т.е. сохраняются и после смерти.
Стенка пищевода состоит из трех оболочек: слизистой, мышечной, адвентиции (tunica mucosa, muscularis, adventitia). Слизистая оболочка имеет хорошо выраженную подслизистую основу, благодаря чему образуются продольные складки, и просвет пищевода на поперечном срезе имеет звездчатую форму. В подслизистой основе находятся многочисленные собственные железы пищевода, вырабатывающие слизь. Мышечная оболочка верхней трети пищевода образована исчерченной (поперечнополосатой) мускулатурой, в средней она постепенно заменяется неисчерченной (гладкой), а в нижней трети полностью состоит из гладких миоцитов. Мышечная оболочка представлена двумя слоями: продольным и циркулярным, что обеспечивает перистальтику пищевода и его постоянный тонус. Адвентиция образована рыхлой волокнистой неоформленной соединительной тканью.
Брюшная полость
Органы пищеварительной системы (следующие за пищеводом), органы мочеполовой системы, брюшная часть аорты, нижняя полая вена, нервные сплетения, лимфатические сосуды и узлы находятся в брюшной полости, cavitas abdominalis, которая является самой большой полостью тела человека. Сверху брюшная полость ограничена диафрагмой, снизу - тазовой диафрагмой, сзади - поясничным отделом позвоночника, квадратными мышцами поясницы, повздошно-поясничными мышцами, спереди - прямыми мышцами живота, апоневрозами поперечных мышц живота, наружных и внутренних косых мышц живота, с боков - мышечными брюшками последних трех вышеперечисленных мышц. Передняя брюшная стенка посредством двух горизонтальных линий, проводимых, одна - между концами X ребер, а другая - между обеими передне-верхними остями подвздошных костей, делится на три лежащие друг над другом отдела: epigastrium, надчревье; mesogasrtrium, собственно чрево, hypogastrium, подчревье. Каждый из трех отделов подразделяется посредством двух вертикальных линий, проходящих по наружному краю прямых мышц живота, еще на три области, причем, epigastrium разделяется на среднюю часть, надчревная область, regio epigastrica, и две боковые, правая и левая подреберные области, regiones hypochondriacae dextraе et sinistraе. Средняя область mesogasrtrium таким же образом делится на срединно расположенную пупочную область, regio umbilicales, и две - правую и левую боковые области живота, regiones abdominales laterales dextraе et sinistraе. Наконец, hypogastrium разделяется на лобковую область, regio pubica, две - правую и левую паховые области, regiones inguinales sinistraе et dextraе, лежащие по бокам. Внутренняя поверхность брюшной полости выслана внутрибрюшной фасцией или подбрюшинной фасцией. Пространство между задней брюшной стенкой и париетальной брюшиной получило название забрюшинного пространства. Оно заполнено жировой клетчаткой и органами.

Рис. 51. Области передней брюшной стенки
Брюшина - серозная оболочка - выстилает стенки брюшной полости и органы, расположенные в ней. Различают два части брюшины - париетальную (пристеночную) и висцеральную, которая покрывает органы, либо с одной поверхности - экстраперитонеально, либо с трех сторон - мезоперитонеально, либо со всех сторон - интраперитонеально, при последнем орган имеет брыжейку (mesenterium). Между листками имеется щелевидное пространство - полость брюшины - заполненное небольшим количеством серозной жидкости. Если у мужчин полость брюшины является замкнутым пространством, то у женщин оно сообщается с внешней средой посредством брюшных отверстий маточных труб.
Желудок
Желудок, ventriculus seu gaster, человека выполняет ряд важных функций: он служит резервуаром для пищи, перемещает, перемешивает и осуществляет ее химическую обработку, благодаря выделению желудочного сока, в состав которого входят пепсин, липаза, соляная кислота и слизь. Кроме того, желудок выполняет экскреторную (выделительную), гормональную (гастрин) и всасывательную функции (всасываются вода, сахара, алкоголь, соли и ряд лекарственных препаратов). В слизистой желудка образуется внутренний антианемический фактор Кастла, который способствует всасыванию поступающего с пищей витамина В12. При хронических гастритах и резекции 2/3 желудка у больных может возникать железодефицитная анемия.

Рис. 52. Отделы желудка
Форма желудка напоминает грушу, однако она постоянно меняется в зависимости от количества съеденной пищи, положения тела, соматотипа человека и т.д. Желудок имеет две стенки – переднюю, paries anterior, обращенную вперед, несколько вверх и вправо, и заднюю, paries posterior, обращенную назад, вниз и влево. Вход в желудок - кардиальное отверстие, ostium cardiacum, и прилежащая к нему кардиальная часть, pars cardiaca, слева от нее желудок расширяется, образуя свод, fornix ventriculi, где располагается газовый пузырь органа. Нижний, обращенный слегка влево выпуклый край желудка формирует большую кривизну, curvatura ventriculi major, верхний вогнутый - малую кривизну, curvatura ventriculi minor. Выход из желудка – привратник, pylorus, и отверстие привратника, ostium pyloricum. Последнее снабжено кольцевой мышцей - сфинктером привратника, m. sphinсter pylori. Суженная часть желудка, примыкающая к привратнику, называется привратниковой частью, pars pylorica. Между кардиальной и привратниковой частями располагается тело желудка, corpus ventriculi.
Физиологически в желудке выделяют две части: пищеварительный мешок (saccus digestorius) и эвакуаторный канал (canalis egestorius). Границей между ними является физиологический сфинктер - сфинктер пещеры (sphinсter antri).
Емкость желудка взрослого человека варьирует от 1,5 до 4 л. Скелетотопия желудка: кардиальное отверстие проецируется спереди на хрящ 7 левого ребра, а сзади - на 11 грудной позвонок; привратниковое отверстие - спереди на 8 правое ребро, сзади – на 12 грудной или 1 поясничный позвонки; свод желудка находится в 5 межреберье по левой среднеключичной линии. Голотопия: в пустом состоянии – regio epigastrium; при наполнении – большая кривизна проецируется в regio umbilicalis. Синтопия: желудок соприкасается с левой долей печени, диафрагмой, левой почкой и надпочечником, селезенкой, поджелудочной железой, тонкой и поперечноободочной кишкой.
Стенка желудка состоит из трех оболочек: слизистой, мышечной, серозной. Слизистая оболочка содержит большое количество желез (glandulae cardiacae) и лимфатических фолликул (folliculi noduli lymphatici gastrici),имеет хорошо выраженную подслизистую основу, а поэтому многочисленные складки (plicae gastricae) различной формы: продольные по малой кривизне, зубчатые по большой кривизне, радиальные в кардиальной части и смешанные в пилорической части. Для лучшего соприкосновения с пищевым комком и перевариванием, в желудке существует аппарат аутопластики - способность слизистой желудка передвигаться к неподвижным другим оболочкам. Работа аппарата осуществляется за счет сокращения собственной мышечной пластинки слизистой оболочки. Мышечная оболочка сформирована неисчерченной (гладкой) мышечной тканью, образующей три слоя: наружный продольный, stratum longitudinale externum, средний циркулярный, stratum circulare, который наиболее развит в пилорическом отделе, где образует упомянутый сфинктер привратника, препятствующий смешиванию кислой среды желудка и щелочной среды тонкой кишки, а также рефлюксу желчи, внутренний косой, stratum obliquum. Благодаря сокращению мышечной оболочки желудка осуществляется перистальтика и поддерживается тонус. Серозная оболочка представлена брюшиной, которая покрывает желудок со всех сторон - интраперитонеально, кроме участков малой и большой кривизны, где проходят сосуды, а также небольшой части свода.
Тонкая кишка
Тонкая кишка, intestinum tenue греч. enteron начинается от привратника желудка на уровне тела 12 грудного или 1 поясничного позвонков, заканчивается в правой подвздошной ямке, где подвздошная кишка впадает в слепую кишку. Делится тонкая кишка на двенадцатиперстную, тощую и подвздошную. Длина тонкой кишки взрослого человека достигает 5-6 м и образует петли, которые спереди прикрыты большим сальником, а по бокам и сверху ограничены отделами толстой кишки. В тонкой кишке происходит дальнейшая химическая обработка пищи, всасывание, механическое перемешивание и продвижение ее.
Двенадцатиперстная кишка, duodenum, имеет вид подковы, которая охватывает головку поджелудочной железы. Различают четыре части кишки: верхнюю, нисходящую, горизонтальную и восходящую, partes superior, descendens, horisontalis et ascendens duodeni. Верхняя часть начинается от пилорического сфинктера на уровне 1-го поясничного позвонка справа, в ней выделяют расширенную часть – луковицу, ampulla bulbus duodeni. Затем кишка делает верхний изгиб и переходит в нисходящую часть, которая заканчивается на уровне 3-го поясничного позвонка справа, где кишка вновь совершает поворот - нижний изгиб - и занимает горизонтальное положение. Пройдя впереди тела 3-его поясничного позвонка, кишка продолжается в восходящую часть, которая на уровне 2-го поясничного позвонка слева совершает резкий двенадцатиперстно-тощий изгиб, flexura duodenojejunalis, последний фиксирован к задней брюшной стенке lig. suspensorium duodeni (связкой Трейца). Стенка двенадцатиперстной кишки состоит из трех оболочек: слизистой, мышечной и серозной.
Слизистая оболочка имеет хорошо выраженную подслизистую основу, в которой располагаются сложные трубчатые железы двенадцатиперстной кишки, выделяющие секрет (участвующий в переваривании белков, расщеплении углеводов), слизь и гормон секретин. Слизистая представлена многочисленными круговыми складками, plicae circulars, на которых располагаются ворсинки. Кроме круговых, имеется и продольная складка, plica longitudinalis duodeni, идущая вдоль заднемедиальной стенки нисходящей части двенадцатиперстной кишки.

Рис.53. Строение двенадцатиперстной кишки
Складка заканчивается возвышением - большим двенадцатиперстным сосочком (Фатеров), papilla duodeni major, на вершине которого открывается печеночно-поджелудочная ампула, ampulla hepatopancreatica - слияние общего желчного протока и протока поджелудочной железы. На малом двенадцатиперстном сосочке, papilla duodeni minor,) открывается дополнительный проток поджелудочной железы.
Мышечная оболочка представлена двумя слоями неисчерченных (гладких) мышц - продольный и циркулярный, участвующих в перистальтике кишки. Серозная оболочка – брюшина - неодинаково покрывает кишку. Луковица покрывается интраперитонеально, остальные отделы - эктраперитонеально. В том месте, где нисходящая часть кишки пересекается брыжейкой поперечно-ободочной кишки, а горизонтальная - брыжейкой тощей и подвздошной кишки, брюшина отсутствует. Различают 3 варианта формы двенадцатиперстной кишки: в виде подковы – выражены все четыре части; в виде круто изогнутой петли в вертикальном положении – выявляются только partes descendens ascendens;в виде круто изогнутой петли в горизонтальном положении – выражены partes superior et horisontalis.Встречаются аномалии положения кишки: situs inversus partialis duodeni – зеркальное изображение 12-перстной кишки; duodenum mobile – подвижная кишка; inversio duodeni – поднимается вверх и влево, в виде буквы П.
Двенадцатиперстно-тощий изгиб является местом перехода двенадцатиперстной кишки в брыжеечную часть тонкой кишки – тощая, jejunum, и подвздошная, ilium. Четкой границы между этими последними отделами не имеется. Голотопия: regiones mesogastrium et hypogastrium. Синтопия: петли прикрываются большим сальником; сверху – поперечно-ободочная кишка, по бокам – восходящая и нисходящая ободочные кишки. Слизистая оболочка брыжеечной части тонкой кишки образует многочисленные круговые складки, не исчезающие при растяжении, и ворсинки, villi intestinales, благодаря чему увеличивается всасывательная поверхность органа. Кроме того, на ворсинках располагаются микроворсинки, участвующие в расщеплении (пристеночное пищеварение) и всасывании пищевых продуктов. В тощей и подвздошной кишке имеются одиночные и групповые (Пейеровы бляшки) лимфатические фолликулы, folliculi limphatici solitarii et aggregate.
Мышечная оболочка состоит из продольного и циркулярного слоя неисчерченных мышечных волокон. Брюшина покрывает кишку со всех сторон, образуя брыжейку. В 2% случаях на свободном крае подвздошной кишки в 1 метре от илеоцекального угла встречается дивертикул Меккеля (diverticulum Meckelii) - остаток эмбрионального желточного протока.

Рис.54. Одиночные (a) и групповые (b) лимфатические фолликулы
Толстая кишка
Толстая кишка, intestinum crassum, подразделяется на слепую с червеобразным отростком, ободочную (восходящую ободочную, поперечную ободочную, нисходящую ободочную, сигмовидную ободочную) и прямую. В толстой кишке всасываются вода, минеральные вещества, происходит брожение клетчатки и, в конечном итоге, формируются каловые массы.
По внешнему виду толстая кишка отличается от тонкой большим диаметром, наличием сальниковых отростков, appendices epiploicae, заполненных жиром, трех продольных мышечных лент: сальниковая, брыжеечная и свободная, teniae libera, mesocolica et omentalis, образованных наружным продольным слоем мышечной оболочки кишки. Ленты идут от основания червеобразного отростка до начала прямой кишки. А так haustrum coli как длина лент несколько меньше длины толстой кишки, то образуются типичные вздутия, в которых происходит расщепление клетчатки путем брожения. Имеются и внутренние отличия: среда в тонкой кишке щелочная, а в толстой – кислая; складки в толстой кишке не циркулярные, а полулунные, при растяжении кишки они исчезают и на них отсутствуют ворсинки; в слизистой оболочке толстой кишки располагаются только одиночные лимфатические фолликулы.

Рис. 55. Строение толстой кишки
В месте впадения подвздошной кишки в толстую имеется сложное анатомическое устройство - илеоцекальный клапан, Баугиневая заслонка, valva ileocaecalis, представленный мышечным сфинктером и двумя губами. Этот клапан замыкает выход из тонкой кишки, разграничивает разные среды кишечника и препятствует обратному забросу содержимого толстой кишки.
Слепая кишка, caecum seu typhlon, располагается в правой подвздошной ямке. Однако могут встречаться и другие варианты месторасположения: высокое - на уровне или выше гребня подвздошной кости; низкое - полностью или частично находится в малом тазу. Серозное покрытие слепой кишки может представлять два варианта: в одних случаях кишка полностью покрыта брюшиной; в других случаях задняя ее стенка остается непокрытой брюшиной, что приводит к мезоперитонеальному покрытию. При интраперитонеальном покрытии слепой кишки нередко развивается длинная брыжейка, что приводит к значительной подвижности кишки.
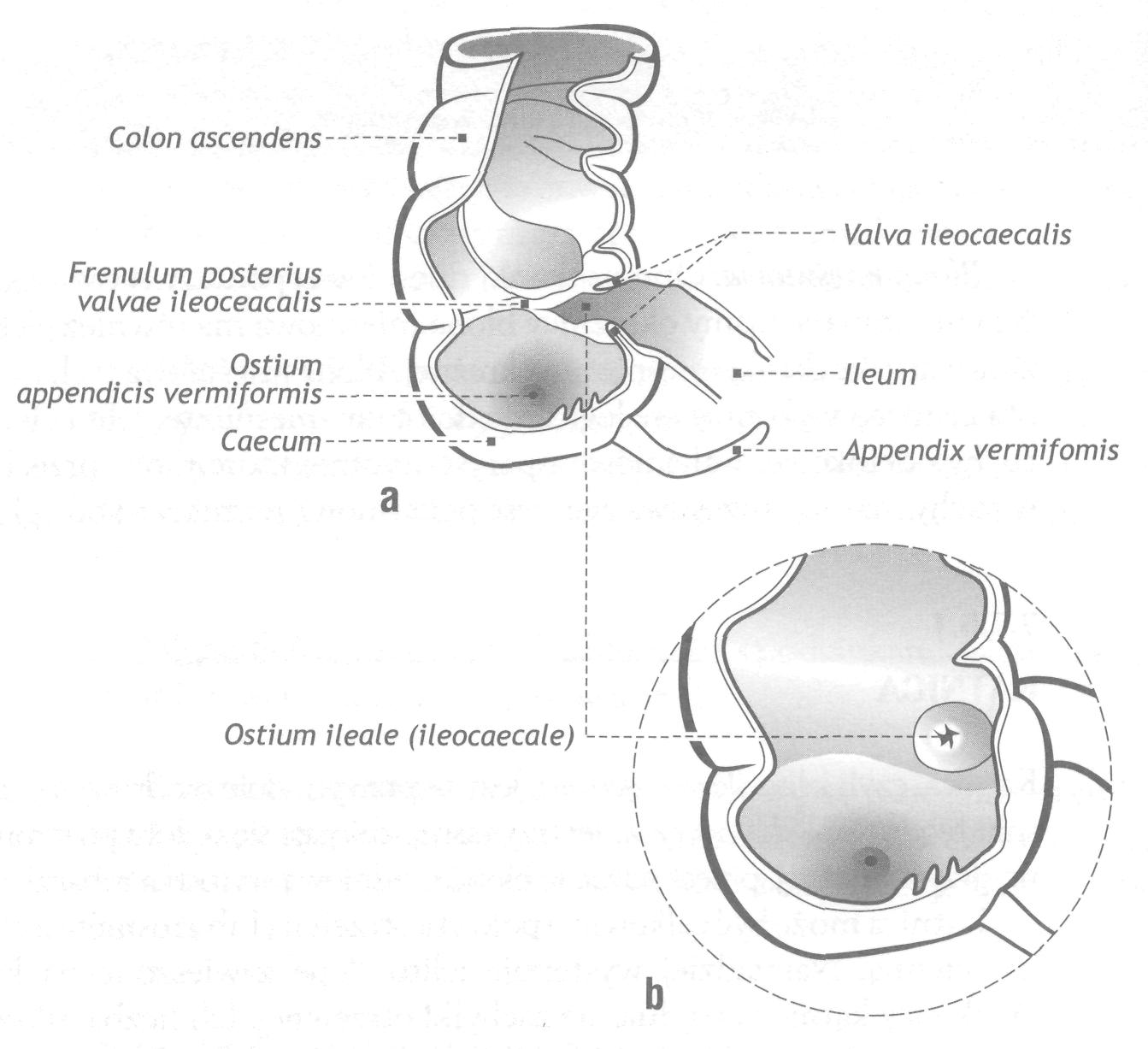
Рис. 56. Строение илеоцекального угла
От нижней стенки слепой кишки отходит червеобразный отросток, appendix vermiformis, покрытый брюшиной со всех сторон, имеющий брыжейку (mesoappendix), что обуславливает его подвижность. Основание отростка всегда является фиксированным и соответствует месту схождения трех лент. Проекция основания червеобразного отростка на переднюю брюшную стенку определяется по следующим линиям: Мак-Бурнея и Ланца. В первом – условная линия проводится от пупка до правой передней верхней подвздошной ости и точка располагается на границе средней и нижней трети. Во втором – линия между правой и левой передними верхними подвздошными остями делится на три части и аппендикулярная точка локализуется на границе средней трети и правой наружной трети. Месторасположение отростка может значительно варьировать. Различают медиальное, латеральное, восходящее, нисходящее и ретроцекальное положение. Медиальное положение отростка является наиболее частым. В этих случаях он находится с медиальной стороны от слепой кишки. При латеральном положении отросток лежит кнаружи от кишки, при восходящем положении он направлен в сторону печени, при нисходящем - отросток спускается вниз, нередко опускается в малый таз. При ретроцекальном положении отростка может наблюдаться два варианта его расположения по отношению к брюшине: в одних случаях отросток лежит позади слепой кишки, в других случаях он высвобождается из-под листка брюшины и находится внебрюшинно (ретроцекальное и ретроперитонеальное расположение). Такое расположение отростка встречается в 2% случаев, это необходимо учитывать при гнойных аппендицитах, так как при отсутствии перитонеального покрова на отростке воспалительный процесс распространяется на околопочечную клетчатку, вызывая глубокие флегмоны.
Слепая кишка непосредственно переходит в восходящую ободочную кишку, colon ascendens, которая имеет вертикальное направление и покрыта брюшиной мезоперитонеально. У нижней (висцеральной) поверхности печени, изогнувшись почти под прямым углом (правый - печеночный изгиб)( flexuracoli dextra ), восходящая ободочная кишка переходит в поперечную ободочную кишку, colon transversum, которая пересекает брюшную полость справа налево. Кишка находится интраперитонеально, ее брыжейка (mesocolon) направляется в горизонтальной плоскости к задней стенке брюшной полости и переходит в пристеночную брюшину.
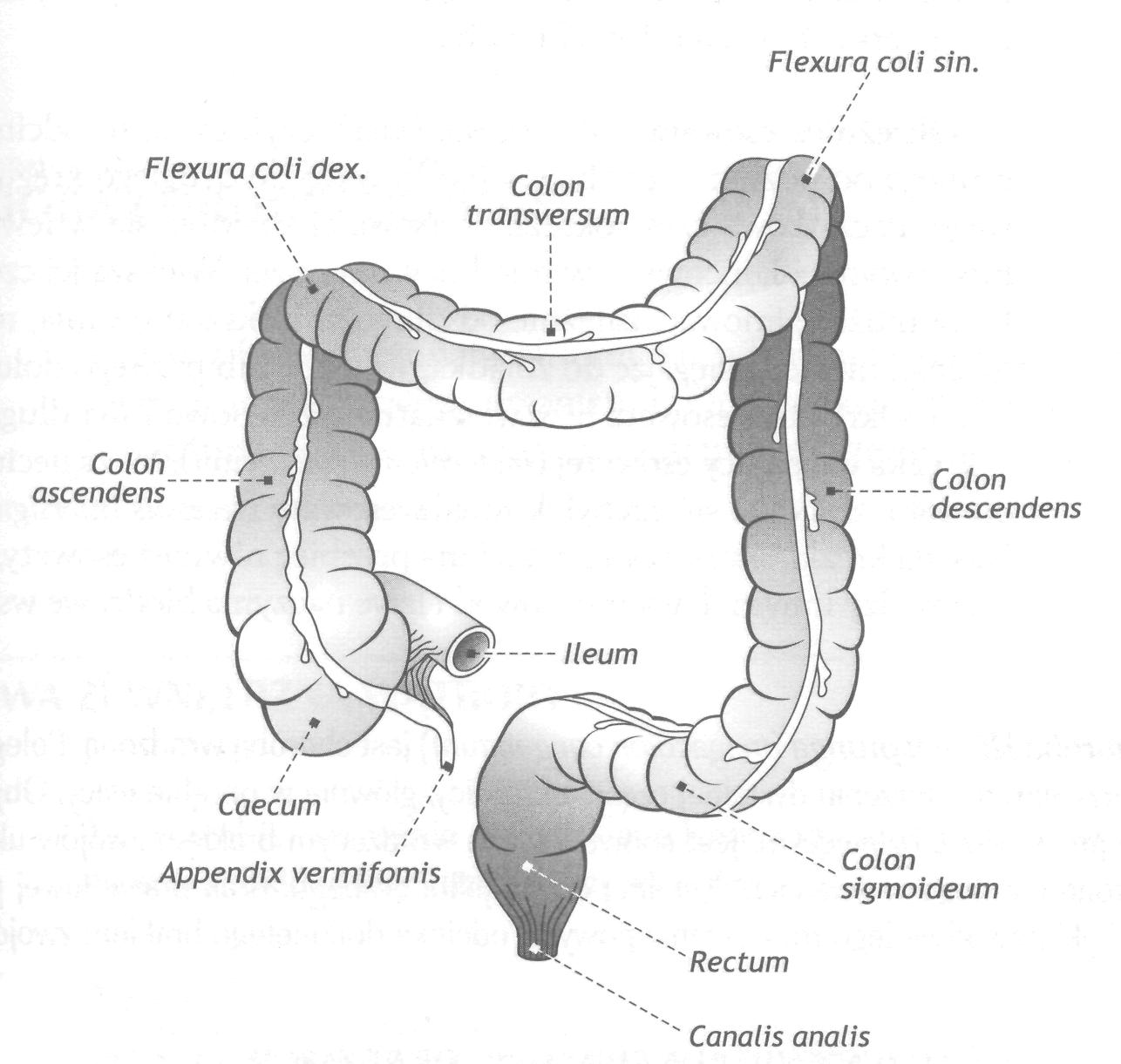
Рис.57. Отделы толстой кишки
В левом подреберье у нижнего края селезенки поперечная ободочная кишка вновь изгибается, образуя, левый - селезеночный изгиб - flexura coli sinistra, поворачивает вниз и переходит в нисходящую ободочную кишку, colon descendens, покрытую мезоперитонеально, которая на уровне гребня подвздошной кости продолжается в сигмовидную ободочную кишку, colon sigmoideum. Последняя, благодаря наличию брыжейки, обладает значительной подвижностью.
На уровне мыса крестца сигмовидная кишка переходит в прямую кишку, rectum. Прямая кишка имеет две части: тазовая и промежностная, pars pelvina et pars perinealis recti, и два изгиба - крестцовый и промежностный, flexura sacralis et flexura perinealis recti. Книзу кишка расширяется, образуя ампулу, диаметр которой при наполнении может увеличиваться. Конечный отдел, который направляется назад и вниз, называется заднепроходным каналом, canalis analis. Он проходит сквозь тазовую диафрагму и заканчивается задним проходом (anus).

Рис.58. Прямая кишка
Хирургически прямая кишка делится на 5 отделов: надампулярный, верхнеампулярный, среднеампулярный, нижнеампулярный и промежностный. Кишка состоит из трех оболочек: слизистой, мышечной и серозной. Слизистая оболочка образует в верхнем отделе полулунные складки, а в нижнем отделе имеются продольные складки в виде заднепроходных столбов (columnae anales), между которыми расположены углубления - заднепроходные пазухи или крипты (sinus anales). Продольные пучки миоцитов мышечной оболочки расположены в прямой кишке не в виде трех лент, а сплошным слоем. Циркулярный слой в области анального канала утолщается, образуя внутренний (непроизвольный) сфинктер заднего прохода, m. sphincter ani internus. Непосредственно под кожей лежит наружный (произвольный) сфинктер заднего прохода, m. sphincter ani externus, образованный исчерченными (поперечнополосатыми) мышечными волокнами тазовой диафрагмы. Кольцевидное пространство между синусами и заднепроходным отверстием носит название геморроидальной зоны (zona hemorrhoidalis). Серозная оболочка представлена брюшиной, которая покрывает тазовый отдел прямой кишки следующим образом: верхнюю часть - интраперитонеально, среднюю - мезоперитонеально, нижнюю - экстраперитонеально.
Печень
Печень, hepar, является самой крупной пищеварительной железой человеческого организма. Она выполняет барьерную, защитную, дезинтоксикационную, гормональную, витаминообразующую, секреторную функции, участвует в обмене веществ (образование гликогена). В печени постоянно гепатоцитами вырабатывается желчь (до 4-х литров в сутки) для эмульгирования жиров и активизации липазы, происходит синтез белков крови (альбумины, глобулины, протромбин). Печень – депо крови и углеводов, а в эмбриональном периоде играет роль кроветворения.
Печень имеет клиновидную форму. На ней отмечаются две поверхности: диафрагмальная, facies diaphragmatica, и висцеральная, facies visceralis, которые отделяются острым нижним краем, margo inferior, и тупым задним, margo posterior. Диафрагмальная поверхность печени гладкая, в сагиттальном направлении по ней проходит серповидная связка, lig. falciforme hepatis, которая делит орган на две доли - правую, lobus hepatis dexter, и левую, lobus hepatis sinister.
Висцеральная поверхность печени имеет наиболее сложный рельеф. Здесь отмечаются две продольные и одна поперечная борозды, расположенные в виде буквы Н, а также целый ряд вдавлений.
Правая продольная борозда состоит из ямки желчного пузыря, fossa vesicae felleae, спереди и борозды нижней полой вены, sulcus venae cavae, сзади, левая продольная борозда представлена щелью круглой связки, fissura ligamenti teretis, спереди и щелью венозной связки, fissura ligamenti venosi, сзади. Правая и левая поперечные борозды соединяются глубокой поперечной бороздой, которую называют ворота печени, porta hepatis.

Рис.59. Диафрагмальная поверхность печени
В ворота печени входят: воротная вена, собственная печеночная артерия, нервы, выходят: общий печеночный проток, лимфатические сосуды. На висцеральной поверхности правой доли печени выделяют квадратную долю, lobus quadratus, и хвостатую долю, lobus caudatus. Квадратная доля располагается кпереди от ворот печени, между щелью круглой связки и ямкой желчного пузыря, хвостатая доля - кзади от ворот печени, между щелью венозной связки и бороздой нижней полой вены.
Снаружи печень почти полностью покрыта серозной оболочкой, представленной висцеральной брюшиной, кроме небольшого участка в задней части, прилегающего к диафрагме. Под брюшиной находится плотная фиброзная оболочка, tunica fibrosa, которая со стороны ворот проникает в вещество органа, разделяя ее паренхиму на дольки, lobuli hepatis, призматической формы. Внутри прослоек между дольками печени расположены ветви воротной вены, печеночной артерии, желчного протока – эти образования формируют так называемую печеночную триаду.

Рис.60. Висцеральная поверхность печени
Топография печени
Голотопия: большая часть печени проецируется в правой подреберной области, меньшая часть – в надчревной и левой подреберной областях. Скелетопия: правая граница печени начинается в десятом межреберье по средней подмышечной линии, затем круто поднимается кверху и влево и по правой среднеключичной линии достигает четвертого межреберья (верхняя граница). Отсюда она направляется влево, пересекает основание мечевидного отростка и заканчивается в пятом межреберье по левой окологрудинной линии. Нижняя граница, начинаясь в той же точке в десятом межреберном промежутке, что и правая граница, идет отсюда наискось влево и вверх, пересекает десятое и девятое ребра справа, а затем – хрящ седьмого ребра слева и достигает верхней границы печени. Синтопия: к печени прилежит диафрагма, поперечно-ободочная кишка, свод желудка, двенадцатиперстная кишка, желчный пузырь, нижняя полая вена, правая почка с надпочечником.
В печени выделяют две системы вен: портальную и кавальную. Первая состоит из воротной вены, которая формируется из селезеночной, верхне- и нижнебрыжеечных вен. По ним течет венозная кровь, насыщенная белками, углеводами, продуктами распада эритроцитов и эндотоксинами (ксилол, индол), которые образуются в результате расщепления клетчатки в толстой кишке. Воротная вена разделяется на долевые, сегментарные и междольковые вены, затем на сеть внутридольковых капилляров. Последние имеют стенку, образованную эндотелиальными клетками, между которыми включены звездчатые ретикулоэндотелиоциты (клетки Купфера) с выраженной фагоцитарной активностью. Именно здесь происходит процесс дезинт
Поиск по сайту: